El mundo se enfrenta actualmente a la mayor batalla epidémica en lo que llevamos de siglo. La Organización Mundial de la Salud (OMS) mantiene desde hace años una lista de patógenos que representan una amenaza real y presente para la humanidad, y los expertos llevaban tiempo advirtiéndonos de que la próxima gran pandemia no era simplemente un argumento de ciencia ficción. Y pese a todo, parece evidente que no estábamos preparados: incluso sin ser el virus más letal que hemos conocido en los últimos tiempos, la vertiginosa expansión del nuevo coronavirus SARS-CoV-2 de la COVID-19 ha provocado una disrupción de la sociedad y la actividad humana a escala planetaria. Repasamos aquí qué es lo que la ciencia conoce sobre el virus y su enfermedad, y qué se ha conseguido ya en la lucha contra esta nueva lacra.
EL ORIGEN DEL VIRUS
Tras detectarse en diciembre de 2019 y enero de 2020 en la ciudad china de Wuhan una acumulación de casos de neumonía de origen desconocido, en febrero tres equipos de investigadores chinos publicaron por fin todos los detalles del causante: un nuevo coronavirus humano al que la OMS denominó provisionalmente 2019-nCoV. El coronavirus, posteriormente designado SARS-CoV-2 por el Comité Internacional de Taxonomía de Virus, es el séptimo patógeno humano de esta clase que se conoce. Cuatro de ellos provocan resfriados comunes, mientras que los dos restantes causan respectivamente el Síndrome Respiratorio Agudo Grave (SARS) y el Síndrome Respiratorio de Oriente Medio (MERS).
El análisis de su genoma reveló que es en un 79,6% idéntico al virus del SARS y en un 96% idéntico a coronavirus de murciélagos, por lo que se asume que se transmitió de estos animales a los humanos a través de otra especie aún no confirmada —se sugirió el pangolín, pero se ha cuestionado. La comparación de 93 secuencias genéticas del virus indica que este saltó a los humanos en noviembre de 2019. Una investigación del gobierno chino publicada por el diario South China Morning Post indicaba que el primer paciente fue una persona de 55 años de la provincia de Hubei que contrajo el virus el 17 de noviembre. Aunque inicialmente se situó el foco original en el mercado de mariscos de Wuhan, no hay pruebas de ello.

EL VIRUS SARS-COV-2
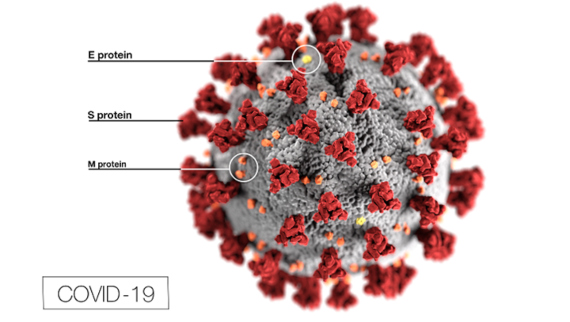
Los coronavirus son así conocidos desde 1968 porque al microscopio electrónico aparecen rodeados por un cerco de proyecciones redondeadas, distintas a las puntiagudas del virus de la gripe. La envoltura del virus está formada por las proteínas Spike (S), Envelope (E) y Membrane (M), mientras que en su interior se encuentra la proteína Nucleocapsid (N) junto con su genoma, un ARN de cadena sencilla de gran tamaño, con casi 30.000 bases.
La proteína S es la llave que el virus utiliza para invadir las células humanas, uniéndose a una proteína de la superficie celular llamada Enzima Convertidora de Angiotensina 2 (ACE2), presente sobre todo en las células de los vasos sanguíneos del corazón y el riñón, así como en los epitelios de pulmones e intestino. El receptor celular es el mismo que utiliza el virus del SARS, pero se ha descubierto que la proteína S del SARS-CoV-2 tiene entre 10 y 20 veces más afinidad por el receptor ACE2 que su equivalente del SARS, lo que podría explicar en parte su facilidad de contagio. La alta infectividad del virus viene favorecida por una peculiaridad de su proteína S, que se activa cuando una enzima celular llamada furina la corta en dos durante el proceso de invasión de la célula. Esta secuencia de corte por furina no se encuentra en otros coronavirus humanos como el del SARS, pero sí en otros virus como el de la gripe, el VIH o el ébola; la presencia de este rasgo suele asociarse con un alto potencial infectivo.
LA ENFERMEDAD COVID-19
En febrero, la OMS denominó COVID-19 (COronaVIrus Disease 2019) a la enfermedad causada por el SARS-CoV-2, que había sido previamente anunciada en enero como un brote de neumonía de causa desconocida en la ciudad china de Wuhan que inicialmente afectó a 44 personas. Los pacientes presentaban fiebre, tos y dificultades para respirar, y las radiografías mostraban cuadros de neumonía en algunos de ellos.
Hoy se sabe que el virus se transmite fácilmente entre humanos por las pequeñas gotas expulsadas con la tos o el estornudo. Su número básico de reproducción R0 (el número de personas a las que suele contagiar cada paciente) se ha estimado en torno a 2,2, entre 2 y 2,68. En cuanto al pronóstico, un gran estudio en China mostró que el 80,9% de los casos clínicos eran leves, con un 13,8% de síntomas graves y un 4,7% críticos. La enfermedad se agrava en las personas de mayor edad y con patologías previas, mientras que parece no afectar a los niños. Aunque la OMS ha declarado una letalidad del 3,4% entre los enfermos, se sabe que existe una gran proporción de infectados asintomáticos: un estudio sugiere que el 86% de los contagiados en Wuhan no se reflejaron en los datos, mientras que otro cifra el total de infectados en aquella ciudad en casi dos millones de personas, el 19,1% de la población. Asumiendo un número de asintomáticos 40 veces mayor que el de los casos clínicos, la letalidad entre todas las personas contagiadas sería de 0,04-0,12%.
EL DIAGNÓSTICO
Un diagnóstico clínico de COVID-19 por tomografía de imagen de pecho puede confirmarse por pruebas genéticas o serológicas (presencia de anticuerpos). En enero la OMS publicó los primeros protocolos para la detección genética por Reacción en Cadena de la Polimerasa (PCR) en muestras de mucosas respiratorias o de sangre, a lo que siguió un test desarrollado en el Hospital Charité de la Universidad de Berlín del cual la OMS distribuyó 250.000 unidades a laboratorios de todo el mundo. Posteriormente se han creado nuevos kits de diagnóstico, entre los cuales destacan los producidos por varias compañías surcoreanas que han permitido testar a más de 270.000 personas. En febrero se aplicó en Singapur la primera detección de anticuerpos, y actualmente varios test serológicos están en fase de desarrollo y aprobación.

LA PREVENCIÓN Y LOS TRATAMIENTOS
Aunque están en marcha centenares de ensayos clínicos contra la COVID-19, aún no existe una terapia específica aprobada, por lo que los pacientes reciben sobre todo tratamientos sintomáticos. Ya hay vacunas en pruebas, pero su aprobación se demorará más de un año, tal vez dos. Actualmente la lucha contra el virus se centra en la prevención mediante el aislamiento de los casos confirmados, la cuarentena de los sospechosos, el distanciamiento social y la higiene, sobre todo el lavado de manos, que las autoridades sanitarias contemplan como una de las medidas más poderosas para contener los contagios.